Analyses “Big data” de données de télésuivi par ResMed
Nouvelles perspectives pour les apnées centrales sous PPC
Les analyses “Big data” de données de santé permettent d’explorer des questions cliniques de manière novatrice, d’identifier des profils pathologiques, et de générer des hypothèses. L’abondance des données disponibles et leur accroissement exponentiel, proviennent notamment de la multiplication des sources, incluant les appareils de soins connectés qui permettent une transmission à distance des données de traitement des patients. L’analyse de telles données apporte de nouvelles perspectives et permet d’envisager le développement d’approches innovantes dans la prise en charge médicale.
Des données dé-identifiées de télésuivi de la “vraie vie” ont été utilisées pour caractériser les apnées centrales sous PPC de patients télésuivis aux Etats-Unis. Cette analyse a permis d’identifier 3 catégories de SAS central sous PPC qui affectent toutes le traitement en réduisant l’observance et en augmentant le risque d’arrêt de traitement.1
Une seconde analyse a été réalisée à partir de la même base de données, et a montré que le passage de la PPC à l’ASV chez les patients avec des apnées centrales émergentes ou persistantes pourrait permettre d’améliorer l’observance et donc les bénéfices patients.2

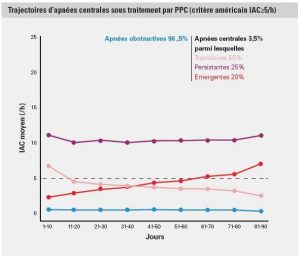
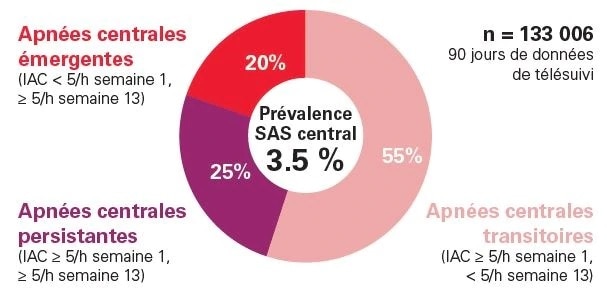
3 catégories de SAS complexe ont été identifiées : les apnées centrales émergentes, transitoires, et persistantes.
L’étude “Trajectories of CSA during CPAP therapy” s’appuie sur des données anonymisées de 133 000 patients télésuivis traités pour un trouble respiratoire du sommeil, avec un dispositif de pression positive continue ResMed.1 Cette approche complémentaire aux essais cliniques traditionnels apporte de nouvelles perspectives car elle prend en compte des mesures répétées issues de données de télémonitoring de la “vraie vie” plutôt que des mesures uniques.
3,5 % des patients présentaient des apnées centrales sous PPC ; 3 catégories ont été identifiées1 : les apnées centrales émergentes (20 %), transitoires (55 %) et persistantes (25 %).
Chaque catégorie d'apnées centrales est associée à une plus faible observance et à un risque accru d’arrêt du traitement1
- En comparaison aux patients présentant un Syndrome d’Apnées Obstructives du Sommeil (SAOS) « pur », la présence d’apnées centrales était associée à une baisse de l’utilisation de la PPC et à une augmentation du risque d’arrêt de traitement. La probabilité estimée de continuer le traitement par PPC à 300 jours était de 83 % pour les patients SAOS, 79 % pour les patients avec des apnées centrales transitoires, 76 % pour les patients avec des apnées centrales persistantes et 72 % pour ceux avec des apnées centrales émergentes.
- Le HR (hazard ratios) pour l’arrêt du traitement des 3 groupes d’apnées centrales étaient respectivement de 1.3, 1.5, et 1.7.
- Ces résultats se confirmaient quel que soit le seuil utilisé pour la définition des apnées centrales persistantes (européen, IAH ≥ 15/h ou américain, IAC ≥ 5/h).
Le passage de la PPC à l’ASV chez les patients avec des apnées centrales émergentes ou persistantes permettrait d’améliorer l’observance2
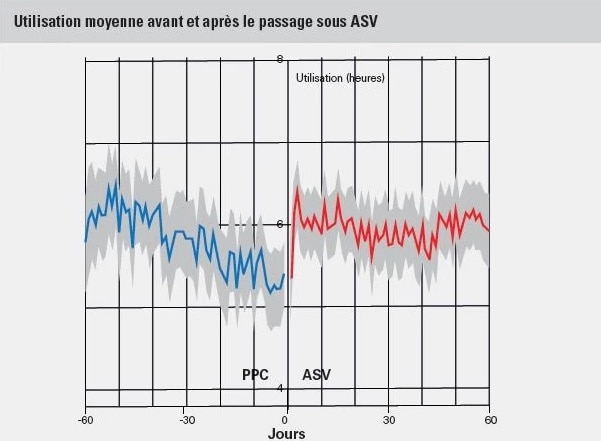
Une seconde analyse a montré que le passage de la PPC à l’ASV chez les patients avec des apnées centrales émergentes ou persistantes permettait une amélioration immédiate de l’observance. Une augmentation de 22 % du taux d’adhésion a été observée dans les 2 groupes passés de la PPC à l’ASV avec PEP fixe (n=127; p>0,05) et à l’ASV avec PEP autopilotée (n=82; p>0,01).2
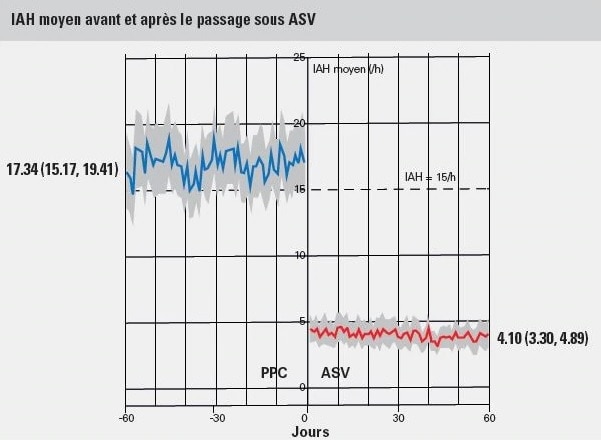
L’IAH résiduel moyen sous PPC était de 17,34/heure vs 4,10/heure après le passage à l’ASV.
Les données de ces deux analyses suggèrent que si un patient sous PPC présente des apnées centrales au-delà de 2 semaines, il suit certainement la trajectoire des apnées centrales émergentes ou persistantes et pourrait nécessiter un changement de dispositif vers l’ASV*
L’étude a été conduite par un comité externe d’experts internationaux : Pr Jean-Louis Pépin (France), Dr Holger Woehrle (Allemagne), Pr Atul Malhotra (Etats-Unis) et Pr Peter Cistulli (Australie). Pour en savoir plus : www.medxcloud.org
Analyse “Big data” – Vidéos d'experts (Anglais)
Regardez les experts parler de l’analyse “Big data”
Big data analysis: main findings
Holger Woerhle, MD, explains the main findings of a big data analysis on CSA during CPAP therapy.
Trajectories of Emergent CSA during CPAP therapy
Professor Jean-Louis Pépin explains the findings of the big data analysis “Trajectories of Emergent Central Sleep Apnoea during CPAP therapy”.
Big data: the next frontier in respiratory and sleep medicine?
Ramon Farré, PhD, shares perspectives regarding big data: definition, new analytical concepts and tools, patient privacy protection, regulatory perspective and risks.
Implications pour la pratique clinique
Repérer les apnées centrales résiduelles avec ResScan
Les données statistiques de ResScan fournissent l’IAH (Index d’Apnées Hypopnées), l’IA (Index d’Apnées), l’IAO (Index d’Apnées Obstructives), l’IAC (Index d’Apnées Centrales), l’IH (Index d’Hypopnées) et l’IDO (Index de Désaturation en Oxygène) (si une oxymétrie est réalisée), vous aidant à identifier les apnées centrales et la respiration de Cheyne-Stokes sous traitement par PPC.
- Connectez-vous à ResScan
- Ouvrez le dossier patient
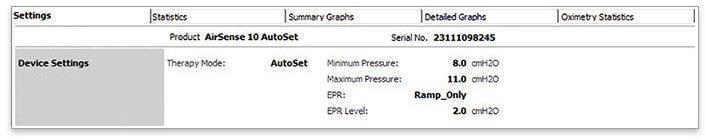
- Ouvrez les « paramètres »
- Vérifiez que votre patient est sous PPC (fixe ou autopilotée) en consultant le mode de traitement
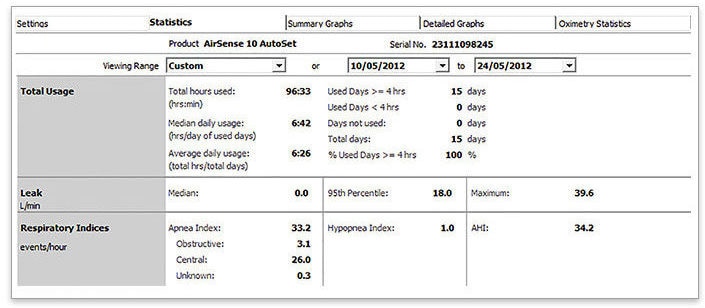
- Ouvrez les « Statistiques »
- Sélectionnez les 2 dernières semaines
- Vérifiez l’IAH et l’IA pour identifier si : IAH ≥ 15/h, IA > 5/h Ou IAC > 5/h
Repérer les apnées centrales résiduelles avec AirView
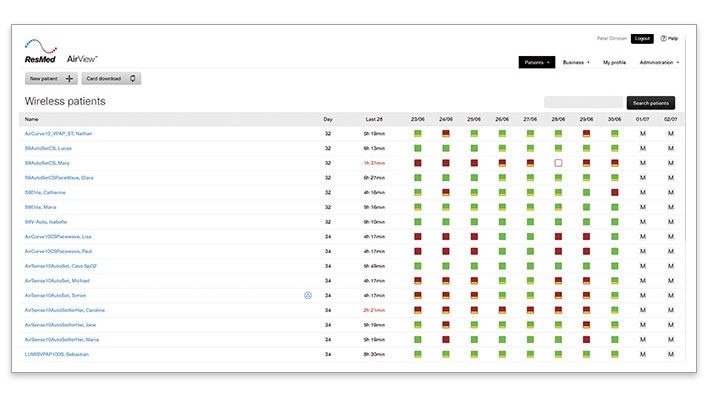
Avec son code couleurs, le tableau de bord d’AirView vous permet d’identifier rapidement, et à distance, les patients avec une faible observance et un IAH résiduel élevé. Il fournit une vue globale sur l’utilisation, l’IAH et les fuites sur les 10 derniers jours.
Des guides à l’utilisation d’AirView sont disponibles sur la page d’accueil AirView, dans « Ressources », au bas de la page.
- Connectez-vous à AirView
- Dans l’onglet Patients, cliquez sur « Télésuivis » pour accéder au tableau de bord
- Visualisez vos patients télésuivis
- Recherchez les patients avec ces icones :
IAH≥10/h, observance<4h IAH≥10/h, observance≥4h - Cliquez sur l’icône indiquant un IAH trop élevé pour visualiser les données détaillées
- Vérifiez l’IAH pour identifier un IAH ≥ 15/h
- Cliquez sur le patient
- Allez sur « Créer un rapport » et sélectionnez « Rapport combiné »
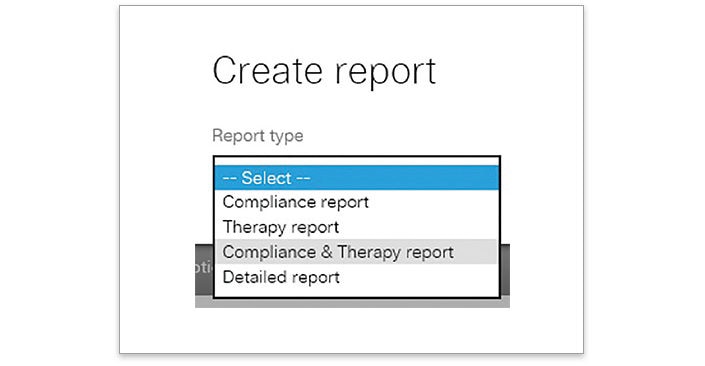
- Consultez le rapport et vérifiez l’IAC pour identifier si IAC > 5/h
Soutien aux projets de recherche
Nous croyons en la nécessité de soutenir une recherche clinique éthique et indépendante, menée par des chercheurs tiers qualifiés.
Pour aller plus loin

Étude SERVE-HF
SERVE-HF est une étude clé dans le domaine de la VAA (ASV en anglais) et a considérablement contribué à sa mise en pratique clinique.

Étude Face
L’étude FACE est une cohorte observationnelle prospective qui a pour objectif de fournir des données à long terme sur la morbi-mortalité chez les patients présentant une insuffisance cardiaque (HFrEF et HFpEF), éligibles à la VAA (ASV en anglais).

Options de traitement du SACS
La ventilation auto-asservie (ASV en anglais) offre des bénéfices cliniques significatifs** pour les patients présentant un syndrome d’apnées centrales du sommeil.
* L’adhésion au traitement est définie par une utilisation supérieure ou égale à 4 heures par nuit sur 70% des nuits pendant 30 jours consécutifs sur la période des 3 premiers mois de traitement.
** Le traitement par ventilation auto-asservie (ASV) est contre-indiqué chez les patients atteints d’insuffisance cardiaque chronique symptomatique (New York Heart Association 2-4) avec une fraction d’éjection ventriculaire gauche réduite (FEVG≤45 %) et un syndrome d’apnées du sommeil modéré à sévère et à prédominance centrale (>50% d’évènements centraux).
Références :
- Liu et al. Trajectories of Emergent Central Sleep Apnea During CPAP therapy. Chest. 2017;152(4):751-60.
- Pépin et al. Adherence to Positive Airway Therapy After Switching From CPAP to ASV: A Big Data Analysis. J Clin Sleep Med. 2018 Jan 15;14(1):57-63. doi: 10.5664/jcsm.6880.